Панариций пальца лечение мкб 10
Содержание статьи
Панариций — инфекция пальца: код по МКБ-10, чем отличается от паронихия | mfarma.ru
Панариций — это инфекция мягких тканей в области кончика пальца, имеющая код L03.0 по МКБ-10. Особенность панариция в том, что он развивается в отдельных клетчаточных пространствах пальца. Они разделяются перегородками из соединительной ткани, внутри которых может возникнуть инфекция.
При мелких травмах пальца инфекция начинает развиваться в отдельных клетчаточных ячейках. Появление отека и гной в замкнутом объеме резко повышают давление. Из-за этого нарушается кровоснабжение инфицированной области, и быстро развиваются локальные очаги омертвения.
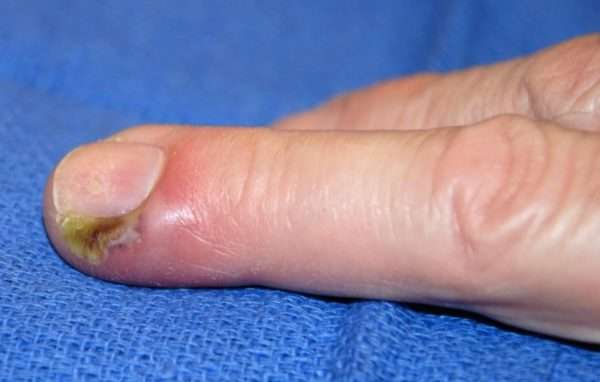
Иногда участок омертвения распространяется на кожу и происходит спонтанная декомпрессия воспалительного очага. Если кожа остается неповрежденной, инфекция будет распространяться на другие части пальца и кисти. Чаще всего панариций развивается в большом и указательном пальцах.
Симптомы панариция
При прогрессировании инфекции появляется острая боль в пальце, которая связана с отеком отдельной ячейки клетчаточного пространства. На этом этапе панариций может разрешиться без лечения.
При прогрессировании панариция появляется пульсирующая боль, которая мешает спать. Первая бессонная ночь является показанием для хирургического лечения панариция.
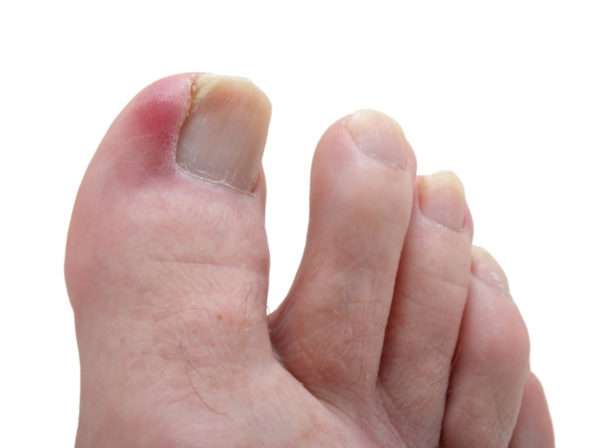
Одним из вариантов панариция может быть паронихий, который поражает околоногтевой валик.
Паронихий
Паронихий – это наиболее часто встречающаяся инфекция руки, которая начинается как воспаление подкожной клетчатки, но может быстро перейти в абсцесс. У женщин это заболевание проявляется в три раза чаще, чем у мужчин. К его развитию предрасположены больные ВИЧ-инфекцией и люди, длительное время принимающие глюкокортикоиды.
Некоторые болезни нарушают ногтевую пластинку, околоногтевой валик, кутикулы и провоцируют развитие паронихия. К ним относят:
- псориаз,
- побочное действие ретиноидов,
- средства для лечения ВИЧ-инфекции.
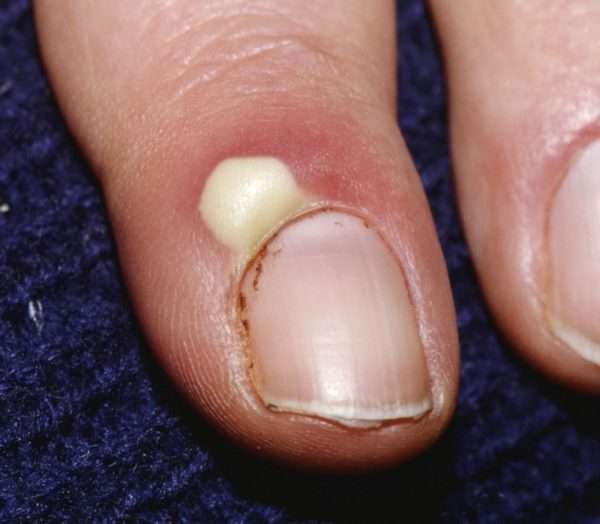
Существует два типа паронихия:
- Острый – болезненное состояние сопровождающееся образованием гноя вызванного стафилококком.
- Хронический – его причиной становится грибковая инфекция.
Острый паронихий
Острый паронихий обычно развивается в результате небольшой травмы, которая отделяет околоногтевой валик от ногтя. К таким повреждениям относят:
- заусенцы,
- порезы при стрижке ногтей,
- маникюр,
- наращивание ногтей.
Для острого паронихия характерны следующие симптомы:
- отек и покраснение кончика пальца,
- скопление гноя под кожей,
- воспаление кожной складки в основании ногтя.
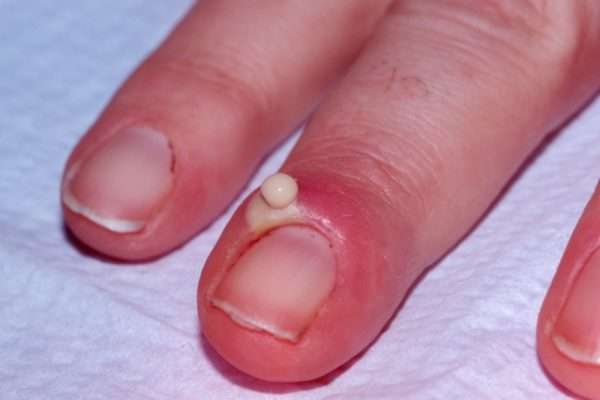
Область воспаления и скопление гноя могут распространяться на противоположный ногтевой валик через участок кожи на основании ногтевой пластинки. Паронихий может переходить в панариций. При прогрессировании инфекции возможно повреждение глубоко расположенных структур, сухожилий, костей и суставы.
Хронический паронихий
Причиной хронического паронихия является грибковая инфекция. Если это заболевание длительное время не поддается лечению, то он может быть проявлением какого-либо новообразования.
Эта болезнь развивается у людей, которые работают во влажной среде, контактируют со слабыми щелочами или кислотами. К такой категории относят:
- уборщиц,
- посудомоек,
- барменов,
- флористов,
- пекарей,
- профессиональных пловцов.
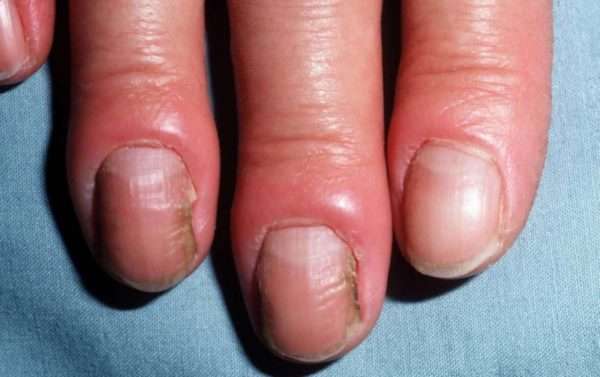
Хронический паронихий проявляется:
- отеком, покраснением и болезненностью околоногтевых валиков без признаков жидкого гноя,
- утолщением и изменением цвета ногтевой пластинки, появлением на ней выраженных поперечных борозд,
- отделением от ногтевой пластинки кутикулы и валиков, что может предрасполагать к инфицированию.
Диагностика
Для диагностики паронихия и панариция используют различные микробиологические методики, которые позволяют выявить бактерии, грибы или признаки герпетической инфекции.
Иногда применяют рентгенологическое исследование для выявления инородного тела внутри пальца.
Лечение паронихия и панариция
При появлении покраснения кожи вокруг ногтя следует 3-4 раза в день по 15 минут делать ванночки, состоящие на 50% из горячей воды и жидкого антибактериального мыла.

Если на фоне покрасневшей кожи появляются видимые скопления гноя, нужно обратиться к врачу. Также консультация хирурга понадобится, если происходит распространение отека и покраснения кожи с области околоногтевых валиков на область подушечки пальца.
При формировании любого абсцесса необходимо его вскрытие и дренирование. Иногда возникает необходимость полного удаления ногтевой пластинки. После дренирования абсцессов больному также следует в течение 48 часов делать горячие ванночки.
Антибиотики
Если покраснение кожи не выходит за границы околоногтевых валиков, то необходимости в антибактериальных препаратах нет. Однако, при появлении сильного отека мягких тканей у пациента, страдающего сахарным диабетом, заболеванием периферических сосудов или иммунодефицитом, понадобится короткий курс антибиотиков.

Антибактериальные средства при паронихии назначают больным с хроническими заболеваниями или в тех случаях, когда отек и покраснение распространяются на подушечку пальца.
Чаще всего причиной становится бактерия стафилококк. Этот микроорганизм не чувствителен к обычному пенициллину. Поэтому для лечения применяют защищенные пенициллины или цефалоспорины первого поколения.
В большинстве случаев паронихий можно лечить в домашних условиях. Госпитализация бывает необходима при распространении инфекции на глубокие клетчаточные пространства руки, сухожилия, кости. Хронический паронихий лечат противогрибковыми препаратами местного действия или для приема внутрь.
Профилактика
Для профилактики панариция следует:
- Отказаться от привычки грызть ногти.
- Носить резиновые перчатки при частом мытье рук или работе во влажной среде.
- Контролировать такие хронические заболевания, как сахарный диабет.
- Чаще мыть руки при работе с почвой, древесиной и в любой ситуации, когда возможно получить порез, укол или ссадину.
Источник
Панариций — причины. симптомы, лечение
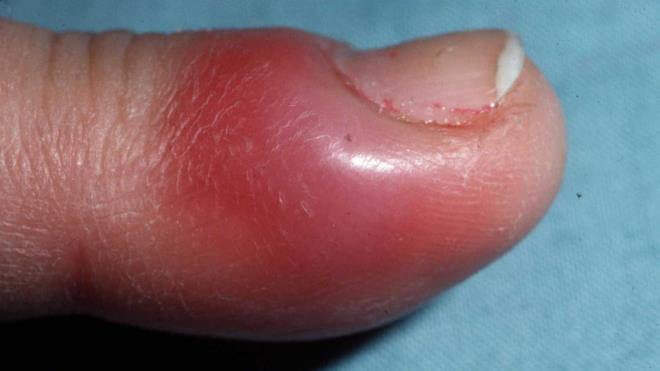
Панариций — инфекционное воспаление мягких тканей пальцев рук и ног. Это весьма распространенная и при этом опасная болезнь. Возникает в результате гнойного процесса, который может возникнуть даже после небольшой травмы, если в ранку попадает инфекция.
Панариций является сложной патологией. В зависимости от тяжести процесса, его лечение длится от двух недель до нескольких месяцев.
Это заболевание невозможно качественно вылечить в домашних условиях. При отсутствии квалифицированной медицинской помощи воспаление продолжит быстро прогрессировать и поражать ткани кисти. А это чревато развитием гангрены, флегмоны предплечья, остеомиелита и тяжелых деформаций пальцев. Вовремя не вылеченные абсцессы часто дают рецидив.
Как возникает панариций
Чтобы запустить патологический процесс, достаточно крошечной раны на пальце — например, от укола или занозы.
Небольшие раны быстро затягиваются, но инфекция остается внутри и продолжает размножаться. При этом организм человека распознает опасность и приступает к выработке фагоцитов (лейкоцитов). Строение соединительной ткани кистей рук специфично — она образует вертикальные фасциальные перегородки. Они идут от надкостницы к коже, разделяя на вертикальные ячейки. Таким образом инфекция удерживается от проникновения на другие участки, но возникают идеальные условия для возникновения абсцесса.
Когда в таких перегородках возникает отек и увеличивается давление в тканях — появляется изматывающая боль. Если панариций не лечат — инфекция прорывается в соседние ячейки, распространяясь на суставы и сухожилия.
Виды панариция
Панариций на пальцах рук встречается чаще, чем на стопах. Он может развиться у человека любого возраста, как у мужчин, так и у женщин. Однако чаще всего болезнь поражает пациентов 20-50 лет. У детей тяжелые формы панарициев диагностируют редко, у них обычно воспаляется только околоногтевой валик (паронихии).
Классификация панарициев:
- Околоногтевая форма или паронихий. Болезненный процесс захватывает край ногтевой пластины, переходит на околоногтевой валик. Причина возникновения такого панариция — микротравмы примыкающих к ногтю тканей, почти незаметные порезы — например, в результате непрофессионально сделанного маникюра.
- Подкожный панариций. Нагноение образуется с обратной стороны травмы, в подкожном гнойном пузыре накапливается экссудат, часто — с кровянистыми примесями. Примечательно, что такой нарыв не болит, человека может беспокоить только незначительное жжение. Кожа вокруг панариция краснеет. Если подкожный пузырь увеличивается в объеме — это значит, что болезнь прогрессирует. Именно эта форма заболевания легче других поддается лечению. Но в силу особенностей строения мягких тканей воспаление быстро распространяется на суставы и сухожилия.
- Подногтевой панариций. Очаг воспаления находится под ногтевой пластиной, в мягких тканях. Инфекцию можно занести при травме ногтя или занозе.
- Костный панариций. В этом случае воспаляется костная ткань пальца. Такое воспаление может возникнуть после глубоких травм и переломов.
- Суставная форма или гнойный артрит. Поражается сустав между фалангами, пальцы приобретают веретенообразную форму и любое движение становится болезненным.
- Комбинированная суставно-костная форма. Воспаление захватывает не только сустав, но и кость.
- Сухожильная форма. Самый сложный и болезненный вид панариция. Кроме кости и сустава воспаление перекидывается на сухожилия, пораженный участок опухает и из-за сильной боли становиться практически невозможно двигать пальцами и конечностью.

Внимание! Выявить подкожный панариций особенно сложно у людей с плотной малочувствительной кожей. Первые признаки воспаления начинают проявляться через 5-7 дней после травмы, когда человек уже почти не обращает внимания на первые неприятные ощущения. Без лечения воспаление захватывает сухожилия, суставы и фаланги приводя к осложненной форме болезни.
Симптомы панариция
Как будет протекать заболевание — зависит от возбудителя, типа воспаления и характера поражений тканей. Однако общие черты у разных типов панариция всё же есть. К ним относятся:
- отечность пальцев на тыльной стороне кисти;
- покраснение и чувство натяжения кожи;
- ограниченность движений, неловкость, скованность;
- неприятные ощущения или боль: от покалывания до резких пульсаций (в зависимости от глубины поражения).
При тяжелой форме панариция пациент будет страдать от высокой температуры, интоксикации, слабости.
Если возбудителем воспаления является стафилококк — яркой клинической картины с болью и повышением температуры может и не быть. В этом опасность такого панариция: при наличии стафилококка процессы распада развиваются очень быстро и развивается некротический очаг. Поэтому будьте внимательны — сильный отек кисти, сопровождающийся слабостью, сонливостью и отсутствием аппетита может свидетельствовать о разрушительной деятельности стафилококка. Срочно обратитесь к врачу!.
В случае, если внутри панариция работает анаэробная флора, рука будет не только отечной, но и багровой или даже синюшной. При этом типе поражения омертвение тканей тоже развивается очень быстро.
Стадии заболевания
Начальная стадия заболевания носит название серозно-инфильтративная. Спустя 2-3 дня после начала поражения она переходит в гнойно-некротическую стадию.
Для серозно-инфильтративной стадии характерны:
- умеренная боль;
- обострение неприятных ощущений, когда кисть опущена вниз;
- покраснение тыльной стороны кисти;
- отек пальцев и кисти;
- пораженный палец с трудом сгибается;
- температура тела колеблется в пределах 37-37,5 градусов;
- удовлетворительное самочувствие.
Когда заболевание переходит в гнойно-некротическую стадию, симптомы выражены ярко:
- пульсирующие или дергающие боли в пораженном пальце;
- пациент вынужден держать кисть приподнятой вверх;
- в центре покрасневших участков кожи просматриваются более бледные пятна;
- вены кисти расширены;
- лихорадка, общая интоксикация;
- в анализе крови высокий показатель СОЭ, повышено число лейкоцитов.
Факторы риска
Воспалительный процесс возникает, если в ранку попадают патогенные микроорганизмы. Ими могут быть:
- золотистый стафилококк;
- бета-гемолитический стрептококк;
- энтероккок;
- кишечная или синегнойная палочка;
- грибковая инфекция.
Нередко причиной воспаления становится комбинация нескольких видов аэробных и анаэробных микроорганизмов.
Открыть ворота инфекции люди могут в силу невнимательности или дурных привычек. Например, к микротравмам может привести привычка грызть ногти или срывать заусенцы, проведение маникюра у недостаточно добросовестного специалиста.
Факторы, при которых нужно быть предельно осторожными и беречь пальцы от микротравм:
- грибковая инфекция:
- дерматоз, осложненный бактериальной и грибковой микрофлорой;
- поражение ногтей в результате псориаза или экземы;
- сахарный диабет (особенно его декомпенсированная форма);
- поражение артерий и вен — оно приводит к нарушению микроциркуляции крови и нарушению трофики тканей;
- прием иммунодепрессанты или глюкокортикоиды;
- пожилой возраст, авитаминозы, истощение. гипопротеинемия;
- частый контакт с едкими химикатами;
- частое пребывание в условиях высокой влажности;
- работа связана с воздействием вибрации;
- синдром Рейно.
Диагностика панариция
Установить диагноз могут травматолог, ортопед и инфекционист. После осмотра и сбора данных анамнеза врач назначит:
- клинический анализ мочи;
- клинический анализ крови;
- бактериологический посев с пораженного участка:
- рентгенография.
Чтобы уточнить форму и локализацию воспаления, врач аккуратно пропальпирует больное место пуговчатым зондом.
Поскольку суставной панариций выявить сложнее — может возникнуть необходимость сделать сравнительные рентгенограммы одноименного пальца на правой и левой руках. По результатам обследования врач примет решение как лечить панариций.
Лечение панариция

Если пациент своевременно обратился за медицинской помощью, панариций может быть успешно вылечен при помощи консервативных методов лечения: местного и системного применения антибиотиков, анальгетиков, УВЧ терапии, электрофореза. Главное — обеспечить рассасывание инфильтрата.
На этой стадии лечения эффективны дополнительные процедуры: ванночки с солевым раствором или компрессы на место воспаления, применение ихтиоловой мази или мази Вишневского. В зависимости от площади поражения можно использовать мази и лосьоны с антибиотиками, антисептики, аппликации с димексидом.
Чтобы снять боль, вам предложат нестероидные противовоспалительные препараты.
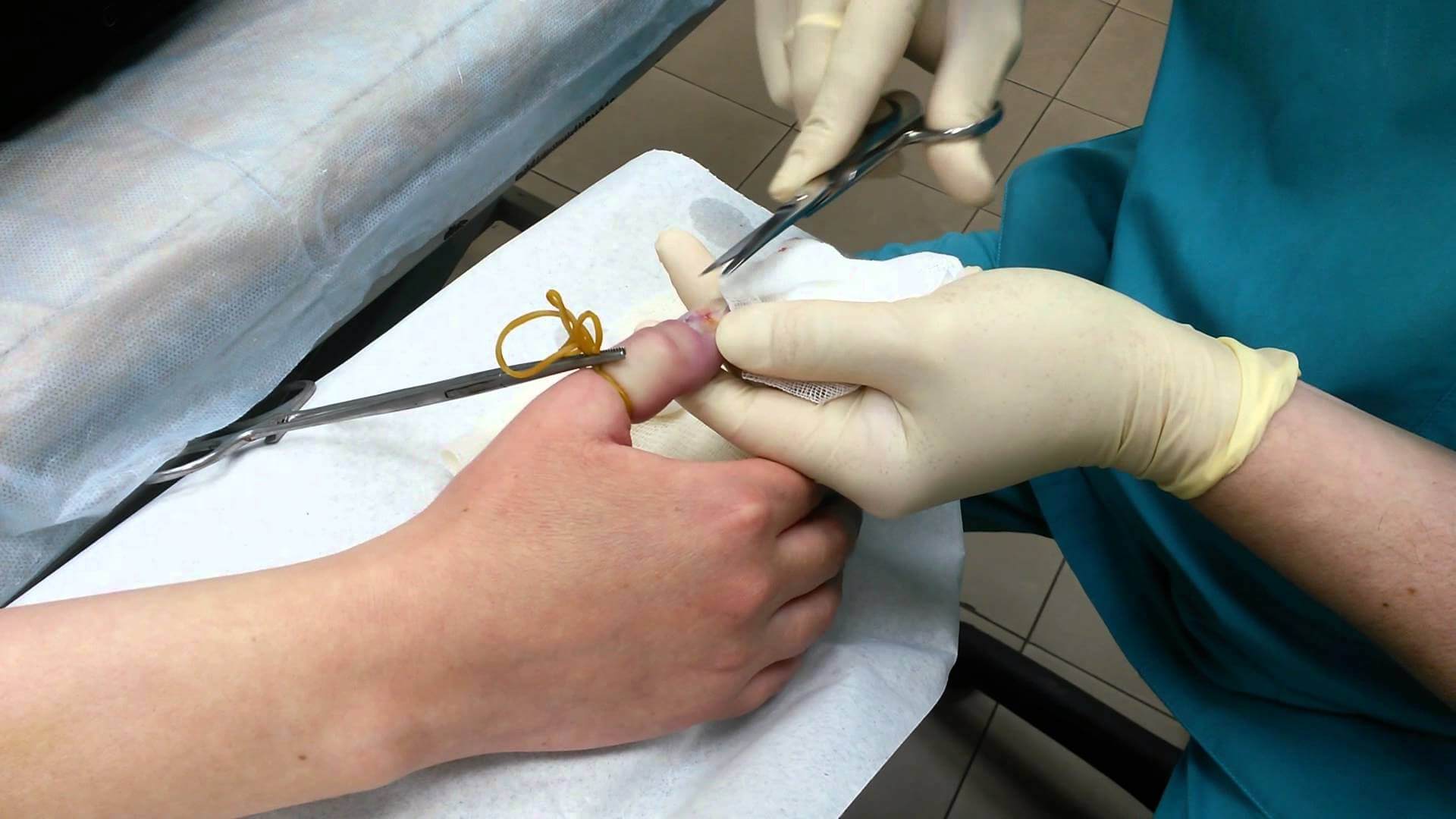
В случае, если воспаление переросло в гнойно-некротическое, наболевшую полость необходимо своевременно вскрыть, дренировать и промывать антисептическими растворами. На время интенсивного лечения на палец будет наложена повязка и лонгета. Скорее всего, врач назначит курс антибактериальных препаратов — в зависимости от результатов анализа на чувствительность к тому или другому виду антибиотиков.
Профилактика
Появление панариция предупредить не сложно. Для этого важно соблюдать следующие правила:
- при работе надевать защитные перчатки;
- соблюдать технику безопасности на работе и в быту;
- незамедлительно обрабатывать антисептиками любые повреждения кожи — в том числе уколы заноз и заусенцы;
- заклеивать травмированные участки защитным пластырем.
- следить, чтобы инструменты для маникюра были стерильны;
- избегать длительного воздействия воды — она ослабляет защитные качества кожи.
Источник
лечение, фото, что это такое, виды
Медицинский термин «панариций» знают далеко не все, хотя многим приходилось сталкиваться с этой болезнью. В народе воспаление на пальцах рук (реже – ног) называют «волос». Насколько опасна болячка и как ее лечить?
Панариций — что это такое?
Панариций – это острый воспалительный процесс в тканях пальцев рук, но иногда и пальцев ног. Любые повреждения кожного покрова, даже самые не значительные, могут открыть дорогу инфекции, в результате чего образуется очаг болезни.
Чаще панариций протекает в гнойной форме, гораздо реже – в серозной. Болезнь опасна тем, что поверхностное воспаление может перейти в глубокое, поражая сухожилия, суставы и даже кости.
У этого заболевания преимущественно бактериальная природа, но бывает и вирусная этиология, в таком случае речь идет о герпетическом панариции. Также может быть диагностировано грибковое происхождение болезни.
Заболеванию более подвержены больные сахарным диабетом и те, кто страдает патологиями кровообращения мелких сосудов.
Код по МКБ-10
У каждого медицинского диагноза существует определенная кодировка в международной классификации болезней. Свой код по МКБ-10 имеет и панариций:
- L03.0 – так закодированы несколько видов панариция: кожный, подкожный, околоногтевой и подногтевой;
- М00.0 – такой код у суставного панариция;
- М65.0 – это обозначение сухожильного панариция;
- М86.1 – таким образом закодирована костная разновидность патологии.
Причины возникновения
Причиной развития панариция пальцев является проникновение микробов в организм и формирование болезнетворной микрофлоры. Наиболее частыми возбудителями болезни становятся бактерии – стрептококки, стафилококки, энтерококки, синегнойная палочка.
Также возникновение болезни бывает спровоцировано смешанной патогенной микрофлорой, реже – вирусами.
Микроорганизмы проникают внутрь через различные повреждения кожного покрова в виде порезов, уколов, царапин, заусенцев.
Предпосылками образования панариция у детей являются:
- свойственное им несоблюдение гигиенических норм и правил;
- повышенная активность, в результате которой возрастает риск травмирования кожных покровов;
- нежность и уязвимость детской кожи, которая не так защищена от инфекций, как эпидермис взрослых.
Провоцирующими факторами развития панариция могут быть:
- ослабленный иммунитет, авитаминоз;
- вредное воздействие на кожные покровы химикатов, минеральных масел, других токсичных веществ;
- отсутствие своевременной антисептической обработки кожных повреждений;
- процедура маникюра с использованием не обработанных инструментов;
- повреждение стопы тесной обувью, отсутствие вентиляции ног из-за плохого качества обувных материалов.
Согласно психосоматике заболеваний, каждое из них имеет не только физическую, но и ментальную причину. Например, гнойные поражения возникают из-за волнующих человека мыслей о причиненном ему зле и о том, как отомстить обидчику.
Симптомы и признаки болезни
Симптоматика панариция зависит от вида заболевания. Но есть и общие признаки, которые свойственны всем разновидностям патологии:
- в очаге воспаления кожа краснеет, отекает, напухает;
- в области поражения ощущается боль различной степени – от слабой до интенсивной: дергающей, распирающей, пульсирующей;
- образование гнойника сопровождается общим недомоганием, быстрой утомляемостью, головными болями, высокой температурой (иногда до опасной отметки в 40°), ознобом, тошнотой;
- при глубоких формах болезни палец опухает, становится неподвижным из-за сильной боли:
- ногтевая пластина в случае ее поражения может приподниматься и отслаиваться;
- воспаляются и становятся болезненными лимфатические узлы.
Рекомендуем ознакомиться со следующей статьей, в которой вы узнаете как лечить чирей на попе, о возможных осложнениях и методах профилактики.
Информацию о причинах, симптомах и лечении, а также фото герпеса на теле на начальной стадии найдете тут.
В курсе ли вы, что при себорее нужно придерживаться особенного питания? Об особенностях диеты при себорейном дерматите мы писали здесь: https://udermatologa.com/zabol/derm/seb/menyu-diety-pri-seboree-kozhi-golovy-i-litsa/
Классификация: виды, формы, стадии воспаления
Панариций бывает поверхностным (что встречается чаще) и глубоким, поражающим мягкие ткани, суставы и кости пальца. Каждый вид патологии отличается симптомами, тяжестью протекания и возможными последствиями:
Кожный
В месте повреждения ощущается покалывание и слабая боль. В очаге воспаления кожа краснеет, образуется пузырь с серозным (прозрачным жидким содержимым) или гноем.
Увеличение размеров пузыря свидетельствует о распространении заболевания вглубь тканей. Но чаще происходит самопроизвольное вскрытие кожного панариция, который затем заживает и сходит.
Подкожный
 Нарыв образуется на подушечке пальца. Кожа там плотная, из-за чего гной не может выйти наружу. Поэтому воспаление распространяется вглубь тканей, что чревато поражением суставов, костей и сухожилий. Симптомы проявляются вначале ощущением жжения, пульсирующей болью, отечностью тканей, повышением температуры.
Нарыв образуется на подушечке пальца. Кожа там плотная, из-за чего гной не может выйти наружу. Поэтому воспаление распространяется вглубь тканей, что чревато поражением суставов, костей и сухожилий. Симптомы проявляются вначале ощущением жжения, пульсирующей болью, отечностью тканей, повышением температуры.
Эта разновидность болезни наиболее распространенная. Обычно пациенту приходится обращаться за врачебной помощью, чтобы вскрыть панариций.
Околоногтевой (паронихия)
Это воспаление валика, окружающего ногтевую пластину. Часто патология возникает после маникюра, проведенного в ненадлежащих условиях. В результате этого появляются ранки, повреждения заусениц, трещинки ногтевого валика.
Симптомы проявляются не сразу, на четвертый – пятый день, а то и позже:
- боль в очаге воспаления;
- покраснение и отечность кожи в области ногтевого валика;
- отслоение ногтя при глубокой форме панариция.
Подногтевой
В этом случае воспаляются ткани под ногтем. Причиной этого может быть укол под ноготь или попадание занозы. Патология дает о себе знать ощутимой пульсирующей болью в месте повреждения. В очаге воспаления образуется отек, иногда сквозь ноготь видно гнойное содержимое.
Сухожильный
Тяжелейшее поражение, которое грозит нарушением подвижности кисти. Палец распухает, из-за чего двигать им становится больно, особенно, если попытаться его разогнуть.
Развивается отек, возникают симптомы общей интоксикации организма. Предпосылкой патологии обычно становится травма – после этого в пальце ощущается сильная пульсирующая боль.
Суставной
Возникает в случае попадания инфекции в полость сустава. Причиной его является ранение кожи или проникновение воспаления из соседнего очага. Патология характеризуется:
- ограничением подвижности сустава;
- болевыми ощущениями при движении и пальпации;
- отечностью пальца;
- повышением температуры;
- учащенным сердцебиением,
- головными болями.
Если вовремя не вылечить заболевание, пациенту грозит необратимое разрушение сустава.
Костно-суставной
Как правило, это следствие дальнейшего развития суставного панариция. В гнойный процесс вовлекается связочный, хрящевой и костный аппараты. В пораженном суставе появляется патологическая подвижность, «разболтанность». Опасность этого вида панариция в том, что у больного отсутствуют выраженные болевые ощущения, и он затягивает с лечением заболевания.
Костный
Это поражение костных тканей пальца в результате инфицирования открытых переломов или распространения воспалительного процесса с соседних тканей на кость.
При этом может произойти разрушение фаланги (частичное либо полное). Симптоматика проявляется ощутимой болью в пораженной области, отеком пальца, общим недомоганием.
К какому врачу обращаться
При обнаружении симптомов панариция следует обратиться к хирургу. В первую очередь врач определит, на какой стадии находится заболевание. Специалист назначит лечение, в зависимости от вида патологии и риска осложнений.
Терапия бывает консервативной (компрессы, мази, ванночки, инъекции), а в некоторых случаях не обойтись без хирургического вмешательства.
Способы диагностики
Для постановки диагноза врач должен установить клиническую картину заболевания, для чего проводится опрос и осмотр пациента.
Также используются другие методы диагностики:
- Обязательно назначается общий анализ крови, чтобы выявить признаки воспаления.
- Для выявления вида возбудителя инфекции необходимо бактериологическое исследование мазков из раны или отделяемого из очага воспаления. Поскольку результаты анализа будут известны не раньше, чем через 5 дней, то больному назначают антибиотики широкого спектра действия. Затем, когда будет уточнен видовой состав микроорганизмов, медикаментозная терапия корректируется.
- Если врач подозревает костный или суставной панариций, больному проводят рентгенографию.
- Также при необходимости используют диафаноскопию – ткани просвечивают с помощью мощного точечного источника света. Очаг поражения выглядит как темное пятно.
Болезнь следует дифференцировать от шанкр-панариция – формы первичного сифилиса. Эта особая патология может поражать некоторых медработников, чья профессиональная деятельность требует контакта с зараженными тканями и биологическими жидкостями.
Лечение воспаления пальца у взрослых
Методика лечения панариция определяется врачом в зависимости от клинической картины заболевания.
На начальной стадии возможна консервативная терапия с применением ванночек, компрессов, мазей, антибиотиков, процедуры УВЧ.
Мази
При лечении мазями следует своевременно менять повязки. Это связано с тем, что под ними скапливаются возбудители инфекции, что может ухудшить состояние пациента:
- Ихтиоловая мазь – применяют на начальном этапе заболевания. Лекарство действует как антисептик, снимает воспаление, обладает обезболивающим действием. Поскольку активное вещество препарата не проникает в кровоток, мазь назначают при беременности.
- Мазь Вишневского – проверенное годами средство, которое дезинфицирует очаг поражения, активно борется с воспалением. Лекарство наносят на область панариция несколько раз в день или под повязку на ночь.
- Левомеколь – обладает противовоспалительным действием, уничтожает патогенную микрофлору благодаря наличию в составе антибиотика. Также мазь способствует заживлению раны.
- Синтомициновая мазь – эффективное средство от гнойных воспалений, препятствует возникновению некротических процессов, убивает болезнетворные микроорганизмы, заживляет раны.
- Тетрациклиновая мазь – угнетает действие патогенной микрофлоры, эффективно действует при гнойных поражениях кожи. Ее следует наносить на очаг воспаления, захватывая также близлежащие здоровые ткани.

Антибиотики
Чаще всего для лечения панариция применяют антибиотики из группы цефалоспоринов и пенициллинов. Широко используется Линкомицин в виде мази, инъекций, капсул.
Эффективными считаются такие препараты:
- Ампициллин – антибиотик пенициллинового ряда, суточную дозу подбирают индивидуально. Продолжительность терапии – не менее недели.
- Азитромицин – относится к группе макролидов. Обладает широким противомикробным действием. Курс лечения – от 3 до 5 дней. Беременным и детям до 5 лет не назначается. На основе действующего вещества азитромицина выпускается другой антибиотик макролидной группы – Сумамед.
- Цефазолин – обладает широким спектром антимикробного действия. Практикуется внутривенное и внутримышечное введение. Препарат применяют для лечения детей старше 1 месяца.
- Амоксиклав – комбинированный антибактериальный препарат. Чаще применяется в форме таблеток. Средство разрешено беременным женщинам и грудным детям. Лекарство эффективно при лечении хронических инфекций.
- Банеоцин – комбинация двух антибактериальных препаратов, усиливающих действие друг друга. Эффективен в отношении стафилококков и стрептококков. Применяется в виде порошка и мази.
Антибиотики используются в хирургии при вскрытии панариция и как одно из средств консервативного лечения заболевания.
Примочки
Примочки, ванночки и компрессы используются в комбинированной терапии панариция:
- Димексид – средство обеззараживает рану, снимает воспаление и уменьшает боль в очаге поражения. Быстро проникает сквозь кожу и воздействует на больное место. Препарат обязательно разводят водой в разных пропорциях.
- Биосепт – антисептический раствор, которым пропитывают стерильную марлю и прикладывают к ране. Примочки можно делать 5 – 6 раз в день.
- Хлоргексидин – чаще всего используется водный раствор разной концентрации. Считается эффективным антисептиком при гнойных поражениях кожи. Используется в лечении детей и женщин в период беременности.
- Медицинский спирт и прополис – для примочек смешивают эти компоненты в равных количествах. Смесь прикладывают к больному месту, закрывают пленкой и фиксируют платком. Держат до полного высыхания примочки. Процедуру повторяют несколько раз в день.
- Настойка эвкалипта – ее разводят водой в пропорции 1 к 10, пропитывают раствором бинт и делают примочку на ночь.

Использование народных средств в домашних условиях
Лечение панариция дома народными средствами допустимо в начале заболевания, при первых его симптомах:
- ванночки с раствором марганцовки или настойки календулы (10 мл на 100 мл воды);
- алоэ – мясистый лист растения очищают от колючек, разрезают вдоль и прикладывают к ране. Затем фиксируют бинтом и держат 3 – 4 часа;
- печеный лук – головку запекают в духовке или варят в молоке. Затем разрезают и прикладывают к больному месту, закрепляют повязкой. Компресс меняют каждые 4 – 5 часов;
- свекла – приготовить кашицу из корнеплода, измельчив его на терке, приложить к ране и замотать стерильным бинтом;
- компресс из равных частей меда, муки и запеченного лука. Смесь наносят на палец, фиксируют повязкой и держат не больше 5 часов. Затем готовят новый состав.
Гомеопатия также используется в лечении панариция. Конкретный препарат и схему его применения назначает специалист.
Вскрытие (хирургическая операция)
 Вскрытие и удаление панариция проводится, если консервативное лечение при поверхностных видах заболевания не дало результата. Хирургическое вмешательство неизбежно на любой стадии глубоких видов панариция:
Вскрытие и удаление панариция проводится, если консервативное лечение при поверхностных видах заболевания не дало результата. Хирургическое вмешательство неизбежно на любой стадии глубоких видов панариция:
- врач проводит местную анестезию (раствором лидокаина или новокаина);
- затем выполняется разрез и удаление гноя и отмерших тканей;
- производится санация полости антисептиками;
- устанавливается дренаж, чтобы обеспечить полный отток гнойного содержимого;
- накладывается асептическая повязка.
В послеоперационный период пациенту необходимо обезболивание, прием антибиотиков, перевязки раны с обработкой антисептиками (Фурацилином, Бетадином), физиотерапевтические процедуры.
Представляем вашему вниманию видео, в котором наглядно показана операция по вскрытию панариция:
Слезает ноготь – что делать?
Одним из последствий панариция может быть отслоение ногтевой пластины. Постепенно ноготь слезет совсем. Чаще такое происходит на большом пальце руки.
Важно в этот период соблюдать гигиенические правила и выполнять все рекомендации врача:
- применять местные препараты – крем Радевит, синтомициновую эмульсию, морскую соль, другие назначенные доктором лекарства и процедуры;
- укреплять иммунитет, принимать витаминно-минеральные комплексы;
- аккуратно состригать отслоившиеся части ногтя.
Новая ногтевая пластина постепенно отрастет. Сколько продлится этот процесс, зависит от степени поражения ногтя, индивидуальных особенностей организма и соблюдения рекомендаций врача.
Как лечить болезнь у детей (новорожденных и грудничков)
Даже грудной ребенок подвержен риску развития панариция. У маленьких детей болезнь возникает из-за неправильно проведенной процедуры подрезания ноготков.
Ранку на пальчике младенца нужно обработать раствором марганцовки, перекисью водорода или зеленкой.
У детей постарше причиной панариция может стать обычная заноза, попадание инфекции в организм через ссадины и царапины, повреждение заусенца на пальчике.
Самостоятельное лечение крайне не желательно. Ребенка нужно показать педиатру. Известный детский врач Евгений Комаровский предупреждает об опасных последствиях неправильных действий родителей.
Даже вполне безопасные мазь Вишневского, солевые растворы, содовые ванночки, Фукорцин следует применять после консультации с доктором.
В зависимости от вида и стадии панариция малышу могут назначить:
- противовоспалительную терапию;
- наружное лечение мазями и компрессами;
- физиопроцедуры;
- прием антибиотиков;
- оперативное вмешательство.
Последствия и осложнения
Панариций опасен тем, что без должного лечения быстро развиваются и прогрессируют тяжелые осложнения, некоторые могут привести к утрате функций пальца и даже ампутации:
- лимфангиту и лимфадениту – воспалению лимфатических узлов и сосудов;
- флегмоне кисти – воспалительному процессу в глубоких тканях, более детально о том, что это за болезнь — флегмона, читайте здесь;
- остеомиелиту – расплавлению кисти гноем;
- заражению крови;
- пандактилиту – поражению тканей пальца: кожного покрова, подкожной клетчатки, сухожилий, суставов и костей.
Каковы симптомы вируса Эпштейна-Барра у детей и его методы лечения? Узнаете по ссылке.
О причинах возникновения, симптомах с фото, а также о том, как лечить нарыв на десне возле зуба — в данной публикации.
Профилактика заболевания
Избавиться от панариция гораздо сложнее, чем предупредить его появление. Простые меры профилактики помогут избежать неприятной кожной патологии:
- не игнорировать малейшие повреждения кожи – сразу же обрабатывать их антисептиками, после чего накладывать стерильную повязку;
- поддерживать чистоту рук, обязательно мыть их с мылом после пребывания на улице и в общественных местах. Но при этом не допускать пересыхания кожи, иначе инфекция легко проникнет через микротрещинки;
- любые работы, и в быту, и на производстве, которые чреваты риском поранить пал